肝癌
肝癌の種類
まず、肝癌には、「原発性」と「転移性」の二つに分類されます。原発性とはもともと肝臓にある細胞から発生したもので、転移性は大腸がんや胃がんをはじめとする他臓器のがんが肝臓に転移して発生したものです。原発性の肝臓がんには、肝細胞から発生する「肝細胞癌」と、胆管から発生する「胆管細胞癌」の二種類があり、その95%が肝細胞癌で、肝内胆管癌が3-4%を占めます。
肝細胞癌の治療法
主に
1)肝切除術、
2)経皮的局所療法(RFA, PEITなど)、
3)肝動脈化学塞栓術(TACE)、
4)肝移植術、
5)全身化学療法
があり、当科では主に肝切除を行っています。一般的に、癌そのものに対する治療効果としては肝切除が他の治療法よりも優れていると考えられますが、治療後の肝機能に与えるダメージは肝切除の方が大きくなります。特に肝細胞癌の患者さんでは、肝臓自体がウィルス性肝炎・肝硬変、あるいは脂肪肝によって障害を受けている場合が多いので、治療に際して癌の性質(数や大きさ)だけでなく残る肝臓による機能温存も考慮する必要があります。当科では肝癌診療ガイドラインに従い、治療効果と安全性の両者に配慮した最善の治療法を提供するように努めております。
肝切除術
外科的に癌を切除する方法です。周囲の肝組織を含めて病巣を摘出するので、最も確実な治療法といえます。切り取る肝臓の大きさは、癌の位置、大きさ、癌が血管へ及んでいる程度など、癌に関係した因子と、肝機能や全身状態といった患者さん自身に関する因子から決定します。 当科では、肝移植術・肝切除術・血管合併切除・腹腔鏡下手術・ロボット支援下手術など高難度手術から体に優しい低侵襲手術まで症例に応じて多彩な治療法を駆使して良好な成績をあげています。
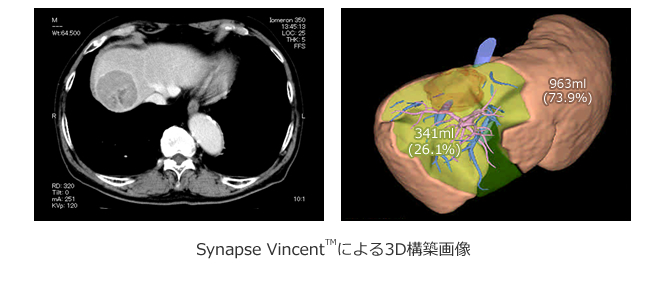
1) 3D肝切除シミュレーション
当科では、最新の画像診断技術として、先進医療として厚生労働省認定を受けている、 3D画像解析システムの導入により、腫瘍の存在部位、脈管のバリエーションや腫瘍との位置関係、切除肝および残肝容量の正確な評価を手術前に行います。さらに、構築された3D画像より、想定される肝切離線、切離線上の脈管部位を把握することで、安全性及び合理性を向上した肝切除を行っています。
2) 光線力学診断法を用いた肝切除術
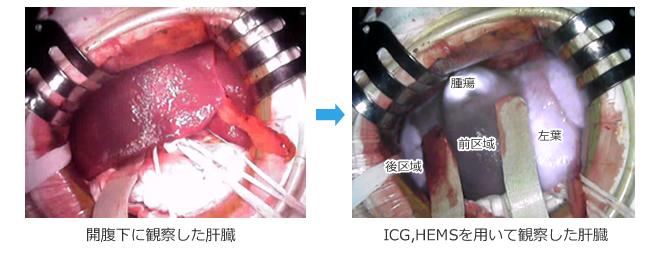
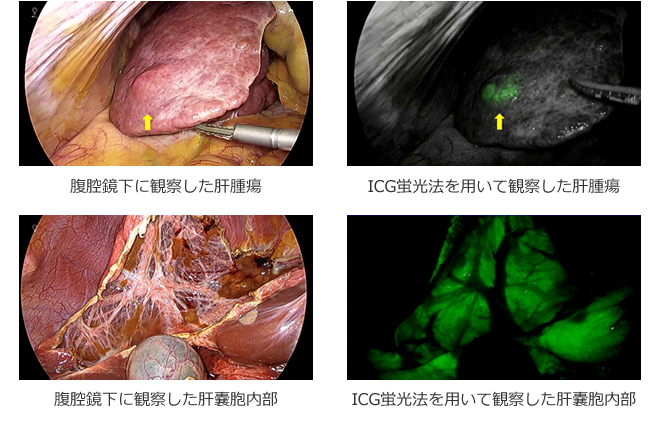
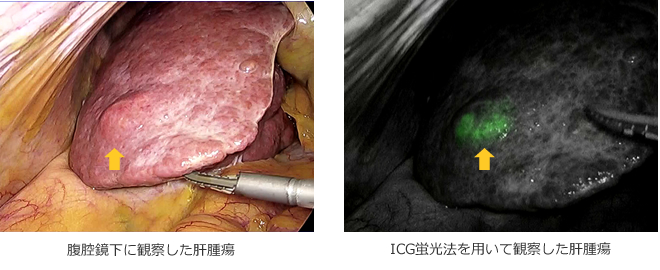
ICG蛍光法
当科では、近赤外光を利用した可視化法として、インドシアニングリーン(ICG) 蛍光法を用いた肝切除も行っています。これは、ICGを投与し760-780nmの近赤外光を照射すると、ICG分子のエネルギー状態が高くなり、照射した近赤外光よりも波長の長い800-850nmの波長の近赤外域蛍光を放出します。このICGの蛍光特性と胆汁排泄性を利用することにより、術中胆道造影や肝癌の手術時診断を施行することや、さらに肝区域染色や胆汁鬱滞領域の描出に応用することも可能になります。さらに、Hyper Eye Medical System (HEMS)では、近赤外領域に感度を有するCCDカメラを搭載することにより、近赤外光と可視光カラーを同時に捉えることが出来ます。これらの手技により従来の方法に比して、より明確に目的とする領域を描出することができ、リアルタイムに観察できることで切離範囲の同定も容易となります。
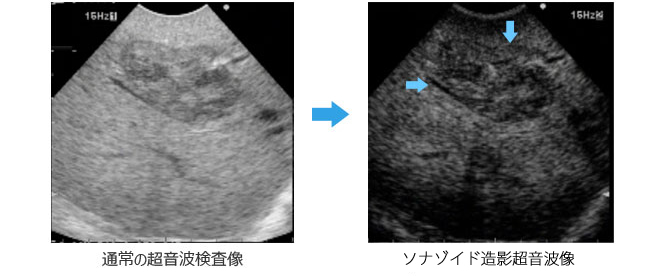
3) ソナゾイド造影超音波検査
2007年1月から薬価収載されたソナゾイドは造影効果が高く、気泡が壊れない程度のやや低い音圧で気泡を共振させて可視化することにより、染影の時相による変化を連続動画像として容易に観察できます。このため極めて安定した超音波像を得ることが出来る特徴をもっており、この特徴を用いることによって描出困難な腫瘍、特に微小な腫瘍や肝実質が粗雑なため検出困難な腫瘍などにおいて、ソナゾイドを用いた術中超音波検査を行うことで検出力を向上させることができます。われわれは開腹肝切除術中にルーチンにソナゾイドを用いた超音波検査を取り入れており、術中における更なる腫瘍精査をおこない術後成績の改善に努めております。
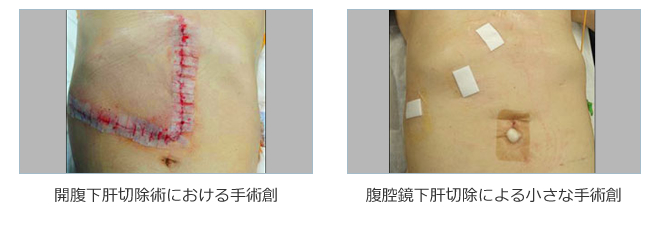
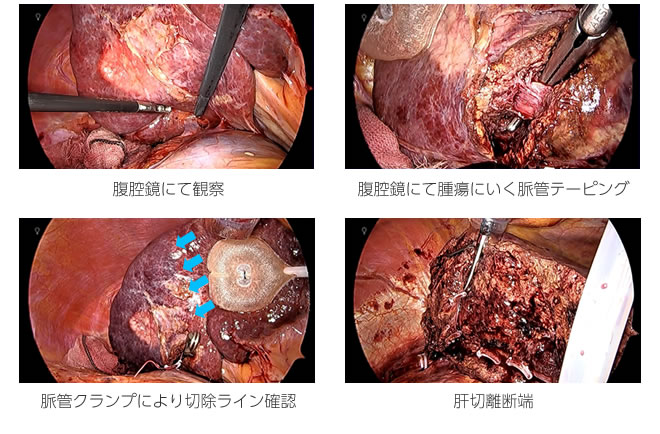
4) 腹腔鏡下肝切除術およびロボット支援下肝切除術
近年、腹腔鏡下肝切除術2010年に腹腔鏡下肝部分切除術と外側区域切除術が、2016年には肝葉切除や区域切除、亜区域切除も保険適用に追加されました 。教室では2024年12月までに750例の腹腔鏡下肝切除を経験しています。
ロボット支援下肝切除術は、2022年4月から保険適用となりました。積極的に施行しています。
いずれの手術も低侵襲手術とされ急速に広がっています。これらの手術は、保険収載はされたものの術者の手術経験数、施設の症例数や専門医の数などの厳しい施設基準を満たす必要があります。
腹腔鏡肝切除術およびロボット支援下肝切除術における長所としては、
1. 術後疼痛が少ない
2. 早期に離床が図れる
3. 美容面で優れる
4. 術中出血量が軽減する
5. 術後合併症が少ない
6. 術後在院日数が短い
などが挙げられます。
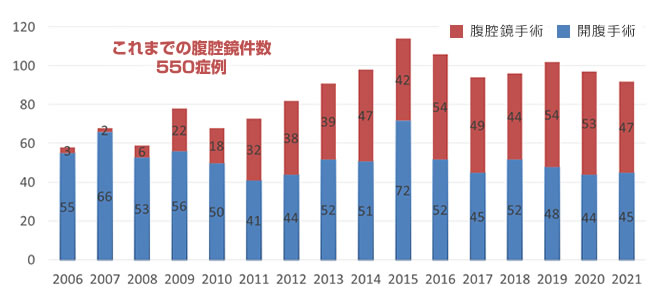
肝切除術の年次別推移(2024年12月31日まで)
治療成績 (2024年12月31日まで)
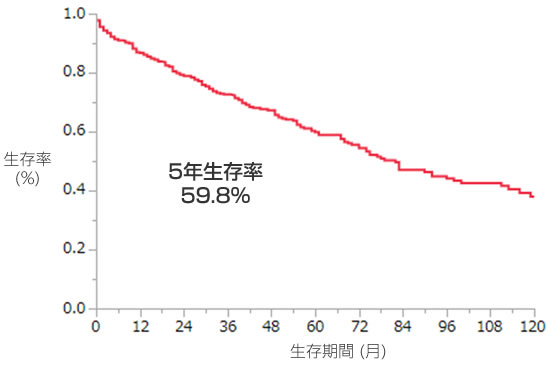
当科での、肝細胞癌617例に対する初回切除術後の1年, 2年, 3年, 5年生存率は86.7%, 78.9%, 72.6%, 59.8%です。
転移性肝癌
転移性肝癌とは、肝臓以外の臓器に発生した悪性腫瘍が肝臓に転移したものを指し、その発生頻度は原発性肝癌より多いとされています。転移性肝癌の原発巣としては、臨床上頻度が高いのは消化器癌 (大腸癌,胃癌,膵癌,胆管癌など)であり、このほか乳癌,肺癌,頭頸部癌,婦人科癌(子宮癌や卵巣癌),腎癌などのほか、平滑筋肉腫、カルチノイド、神経内分泌腫瘍の肝転移を認めることもあります。
大腸癌以外の疾患の肝転移に対する肝切除の有効性は、必ずしも明らかにはなっていません。もっとも,重要なのは癌自体の生物学的悪性度であり,大腸癌や神経内分泌腫瘍などは悪性度が低く局所療法が奏効する場合が多いですが,膵癌,胃癌などでは悪性度が高く,通常他の遠隔転移を伴っており,全身化学療法の適応であることが多くなります。
大腸癌の肝転移
大腸癌の肝転移に対しては、肝切除が治療の第一選択であるとされています。「大腸癌診療ガイドライン」でも、根治切除可能な肝転移に対しては肝切除が推奨されると明記されています。
当科では、腫瘍個数に関係なく、以下の条件を満たせば手術適応としています。
1) 耐術可能
2) 原発巣が制御されているか、制御可能
3) 肝外転移がないか、制御可能
4) 肝転移巣の根治切除が可能
5) 十分な残肝機能の保持
転移性肝癌に対する肝切除術式
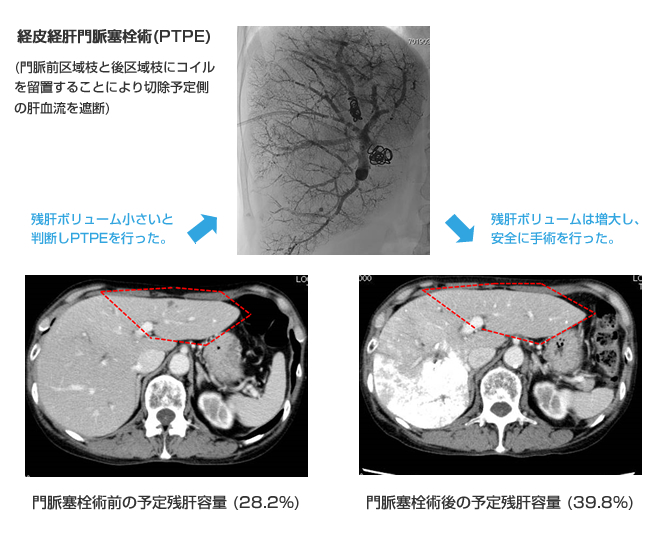
転移性肝癌に対する肝切除は、部分切除を基本術式としていますが、実際には、癌の個数と局在、主要な血管への浸潤の有無、などにより大量肝切除を要することもあります。肝細胞癌と同様に、術前に先進医療として厚生労働省認定を受けている、 3D肝切除シミュレーション(手術の肝切除体積予測・血管ナビゲーション)を用いて肝臓の容積や各血管の支配領域を測定し、安全で確実な手術を実施しています。測定時に残肝容積が過小と判断される場合には、術前に門脈塞栓術(切除予定側の門脈を塞栓することで、温存予定側の肝臓の代償性肥大を促す手技)を行い、術後肝不全を予防しています。また、補助化学療法を行うことにより、転移巣の大きさ・数を改善させて肝切除を安全に行うなどといった集学的治療にも積極的に取り組んでいます。
門脈塞栓術
教室では、残肝容積が過小と判断される場合には、放射線科、消化器内科と協力して、術前に局所麻酔下で行える経皮経肝門脈塞栓術(PTPE)(切除予定側の門脈を塞栓することで、温存予定側の肝臓の代償性肥大を促す手技)を行い、術後肝不全を予防しています。
化学療法
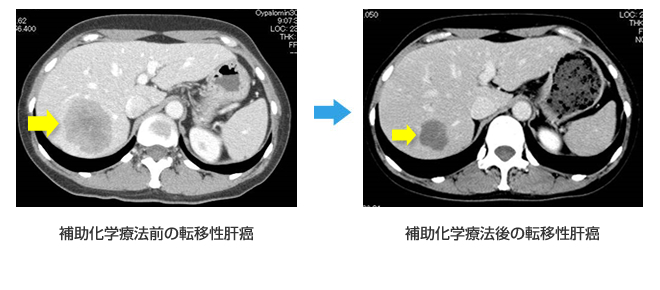
化学療法は、イリノテカン(CPT-11)やオキサリプラチン(L-OHP)など新規抗癌剤と分子標的薬の組み合わせにより、ここ数年で格段の進歩を遂げています。治療成績は大きく延び、化学療法は新しい時代を迎えたといえます。それにより、近年,切除不能な大腸癌肝転移症例に対し化学療法を施行し,腫瘍が縮小した後に行う手術が注目されています。そこで教室では、消化器内科(化学療法グループ)と連携し、切除不能進行・再発症例に対して術前化学療法を施行することにより転移巣の大きさ・数を改善させて肝切除を安全に行うといった集学的治療や、肝切除術後の補助化学療法により微小な残存病変を制御することなどにも積極的に取り組んでいます。また、切除可能な症例に対して術前化学療法を行うことにより、生存率の延長や根治を図るといった臨床試験も行っております。
当科における成績 (2024年12月31日まで)
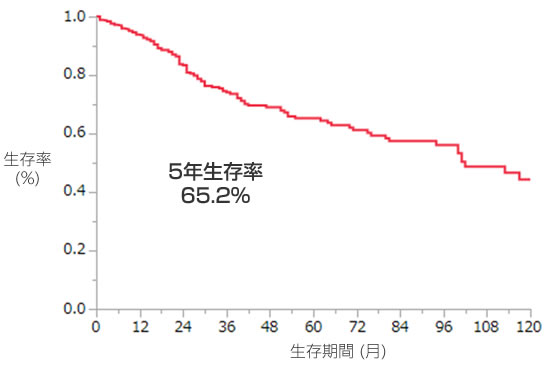
大腸癌からの転移性肝癌に対する肝切除術後464例の1年, 2年, 3年, 5年生存率は93.6%, 83.3%, 74.1%, 65.2%です。
大腸癌肝転移は、StageIVに分類されますが、病巣の切除意義は大きいとされます。
肝嚢胞
肝嚢胞は、肝臓内にできる良性疾患で、ほとんどの症例は無症状のまま経過するが,囊胞が大きくなると腹痛や圧迫感,嘔気嘔吐などの消化器症状,大静脈圧迫によると思われる下肢の浮腫・静脈血栓などの症状,まれに肝機能障害や黄疸を来すことがあります。症状のある方、サイズが大きな肝嚢胞である場合には、腹腔鏡手術を勧めております。術後在院日数は、3-5日となっています。

臨床研究について
医学・医療についての研究病院として、当教室では臨床における新しい診断法や治療法の発展・開発を目指す研究を行っています。また、現在の医療を、将来の医療に活用できる確かな情報とするため、患者さんにご協力頂いております。
当教室で実施中の臨床研究については、設置された研究・病院倫理委員会において厳正な審査を受け承認されたものであり、国の定めた法や指針、国際的なルールに従って実施しております。
胆道癌
胆道癌の種類
胆道とは、肝臓でつくられる胆汁を十二指腸まで運ぶ道(管)のことです。その管は肝臓の中を走り、合流し徐々に太くなり、左右の胆管(左右肝管)となります。そして、1本の胆管(肝外胆管)となり十二指腸乳頭部につながっています。途中に胆汁を蓄え、濃縮する袋が存在し、これが胆嚢です。胆汁は、老化した赤血球に由来し、老化赤血球代謝産物は、肝臓に運ばれ胆汁となり、胆道をへて十二指腸に注がれます。そして十二指腸で食物と混ざり、消化され便となります。便が茶色いのは胆汁が混ざるためです。
胆道癌は、上記に示した胆道に発生するがんであり、胆管癌(肝内胆管癌、肝外胆管癌)、胆嚢癌、乳頭部癌に分類されます。本邦では、1年に約23000人が胆道癌を発症しています。日本は、世界的にみて頻度が高く、胆管癌では男性が多く、胆嚢癌は女性に多いことが分かっています。胆道癌の死亡率は、年々増加しており、発生率は年齢に比例し高くなっています。
胆道癌の危険因子として胆石や膵液の胆道内逆流などによる胆道粘膜への慢性・持続的な刺激や炎症が考えられ,原因疾患として原発性硬化性胆管炎(PSC),膵・胆管合流異常(本来は胆汁と膵液は別々に十二指腸にながれますが、膵胆管合流異常では、先天的な異常で十二指腸に出る前に胆管と膵管が上方で合流しているために膵液と胆汁が混ざり合い、そのために胆道がんが高頻度に発症します) ,胆嚢内結石,胆嚢腺筋腫症などがあげられます。特定の化学物質が関与している可能性も報告されています。また胆石は、胆嚢癌のリスクファクターであり、有症状者でのがんの発生は無症状者にくらべて10倍です。胆石が胆管胆嚢粘膜へ直接に、物理化学的、細菌学的刺激を与えてがん発生母地をつくるとも考えられています。
胆道癌の治療法
病期を正確に診断したうえで治療法を決定します。胆道癌は進行した場合一般的に予後不良であり,現在外科的切除以外に根治治療が期待できる治療法はありません。可能なかぎり外科手術を行いますが、手術が出来ない場合は、内科、放射線科と検討し方針を決定します。
外科療法
治療は根治手術が可能であれば手術とされます。
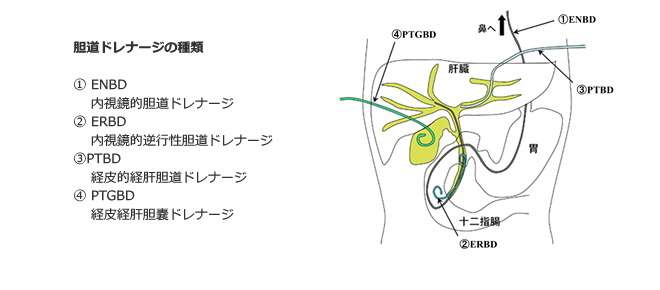
1.肝内胆管癌
肝臓内に発生する腫瘍で、原発性肝癌の3-4%とされます。肝臓の辺縁であれば腹腔鏡で行うことが多いです。肝門部に近い病変であればリンパ節郭清を伴う肝切除します。
2.肝門部領域胆管癌(肝門部内に位置した腫瘍)
解剖が複雑で、胆管の切除範囲を検討することと、腫瘍が肝臓への進展することが多いため、大量の肝切除が必要になるためです。腹部手術のなかで最も侵襲が大きいとされます。そのため、残る肝臓(残肝)が小さい場合は、上述の残る肝臓(残肝)を大きくするための処置『経皮経肝門脈枝塞栓(そくせん)術(PTPE)』を施します。
3.胆嚢癌
初期であれば胆嚢摘出術です。進行度の程度によっては、(腹腔鏡下)拡大胆嚢摘出術+肝門部リンパ節郭清を施行します。状況に応じて腹腔鏡手術で行っております。進行して隣接した肝臓や十二指腸、リンパ節などにも癌が達しているときは、開腹で広範囲な手術が必要となります。
4.遠位胆管癌(胆管の中央部や下部に発生した癌)
膵頭十二指腸切除が基本術式です。胆管とともに膵頭部と十二指腸を切除する手術を行います。
5.十二指腸乳頭部癌
遠位胆管癌同様に膵頭十二指腸切除が基本術式です。胆管とともに膵頭部と十二指腸を切除する手術を行います。
胆嚢癌に対する腹腔鏡手術
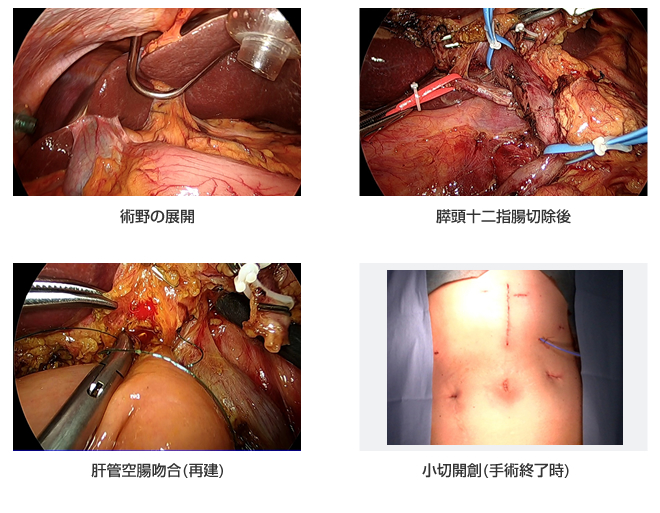
腹腔鏡補助下膵頭十二指腸切除術
腹腔許下膵頭十二指腸切除術は、2016年4月より『原則として脈管の合併切除及びリンパ節郭清切除を伴わないもの』が施設限定で開始され、2020年4月より、『リンパ節郭清を伴う腹腔鏡下膵頭十二指腸切除』が保険収載されました。 この手術を行うためには高度な技術が必要とされ、さらに厳しい施設基準をクリアーしたうえで積極的かつ安全に施行しております。

全身化学療法
胆道癌に対する抗癌剤治療もめざましい進歩を遂げており、日進月歩のスピードで展開されています。胆道がんの治療では、手術が難しい場合や再発を防ぐために抗がん剤による化学療法が行われます。現在は「ゲムシタビン、シスプラチン、エスワン」の組み合わせや、最近では「免疫療法薬を加えた治療」が使われることもあります。特有の副作用に配慮しながら、病気の進行を抑えることを目指します。
当科における肝胆道疾患に関する臨床試験
前向き試験
- 本邦外科手術における術後鎮痛の現状把握(ESSENSE)(日本外科代謝栄養学会)
- 低侵襲肝切除におけるインドシアニングリーン蛍光法を用いた解剖学的肝切除の実施状況と臨床的意義:(アジア諸国における国際多施設研究)
- 主要胆管切離を伴う肝切除に対する 蛍光胆道造影の有用性(関西9病院合同試験)
後方視試験
- 非B非C型肝細胞癌の発がんに関わるゲノム異常の探索的検討(関西9病院合同試験)
- 胆道治療後の肝切除例に対する後方視的観察研究(関西9病院合同試験)
- 腹腔鏡下肝切除と開腹肝切除における術後癒着の比較研究(関西9病院合同試験)
- Association between Unplanned Conversion and Patient Survival after Laparoscopic Liver Resection for Hepatocellular Carcinoma: A Propensity Score Matched Analysis (日韓プロジェクト研究)
- 医療用画像処理ソフトウェアを用いた肝切除に対する教育・研究・術中ナビゲーションへの評価・活用
膵臓がん
1.膵臓とは
膵臓はみぞおちと臍の中間あたりにあります。横に細長い臓器で、頭部、体部、尾部に分けられます。周囲には十二指腸、胆管、肝門脈、下大静脈、脾動脈・脾静脈、胃、大動脈、脾臓、腎臓、大腸などの臓器に囲まれています。膵臓には以下の大きい二つの働きがあります。
- ①外分泌能・・・食べ物を消化する消化酵素である膵液を分泌する機能
- ②内分泌能・・・血糖の調節に必要なインスリン、グルカゴンなどのホルモンを分泌する機能
膵液は健康な膵臓で1000ml/日以上分泌される無色透明の液体です。唾液、胃液、胆汁とともに消化液の一種です。膵臓内を貫通する主膵管を通って十二指腸乳頭から十二指腸に分泌されます。多くの膵臓の病気では、膵液の流れが悪くなると膵管の拡張が認められることがあります。代表的な病気として膵臓がん、膵臓の嚢胞性疾患(IPMN,MCN,SCN)や慢性膵炎などがあります。
膵臓にできるがんには、その成因から膵管癌、腺房細胞癌、神経内分泌腫瘍、そして膵臓嚢胞性疾患より発生する癌などがあります。
2.膵がんについて
膵臓にできるがんのうち90%以上は膵管から発生します。これを膵管癌といい、膵がんは通常この膵管癌のことを指します。
膵がんは消化器のがんのなかでも治りにくいがんの代表で、膵がんの発生率は胃がんや大腸がんに比べ3分の1程度にもかかわらず、国内におけるがんによる死亡原因の第4位となっています。膵がんが治りづらいがnである理由として症状発症が遅く、診断された時には大半が進行しており、7~8割の方は根治的外科手術の適応にならないのが現実です。手術だけではなく、抗がん剤、放射線治療、緩和治療といった集学的加療を行う必要があります。
3.早期発見にむけて
早期の膵がんには特徴的な症状が乏しく、膵がんの早期発見は困難であることが多いです。膵頭部のがんでは、胆汁の流れが悪くなり、黄疸(皮膚の黄染)で発症するのが特徴です。上腹部痛、背部痛、食思不振、全身倦怠感、心窩部不快感、腹部膨満、体重減少など一般的な消化器症状と同様な症状が表れます。膵体部や尾部のがんでは、胆管に影響が及びにくいので黄疸も出現しにくく、その発見はさらに遅くなることが多く、診断された時点では、手術不能と言う場合が多くあります。がんが進んでくると、腹水、消化管出血がみられることがあります。
一方、根治可能な時期での早期発見のパターンには、
- 糖尿病発症や糖尿病の経過中の急な悪化からの精査
- 腫瘍マーカー(主にCA19-9)の上昇をきっかけに精査
- 他の疾患のために行ったCT検査、MRI検査で偶然に膵病変を指摘され精査。
などのパターンがあります。いずれも自覚症状はあまり頼りになりません。ここでの精査は消化器内科での超音波内視鏡検査(EUS)が威力を発揮します。当科では消化器内科とも強力に連携し膵がんの早期発見を内科と共に努力しております。
4.治療法
切除可能な段階での膵がんの治療は、手術療法と抗がん剤による加療が中心となります。手術療法はがん周囲の組織を身体から取り除く治療で、抗がん剤は全身に対する治療です。昨今はどちらも同等に重要です。手術で取り除ける範囲というのは限界があり、がん細胞の分布がその取り除ける範囲におさまっていれば手術単独で完治することも理論上はありますが、膵がん細胞は手ごわく、目には見えません。そこで、どんなにCTなどで小さくみえる膵がんであっても先に抗がん剤で全体を叩いてから手術を行った方が完治しやすい事が分かっています。膵臓の手術は病変の部位により主に以下の2種類があります。
1) 膵頭十二指腸切除術
膵頭部と十二指腸を主に取るのでこの名前がついています。実際には、十二指腸、膵頭部、胆管、胆嚢、胃の一部、を合併して切除し、それぞれを再建と呼ばれる縫い合わせる操作を行います。切除する臓器も多く、一般的には難易度が高い手術とされています。膵液による術後の合併症予防も重要です。本手術は腹腔鏡でも行っておりますが、当科では安全性と根治性に十分注意を払い、各患者様にとって最善の方法を選択しています。
2) 膵体尾部切除術
膵体尾部にがんが存在する場合、膵体尾部切除、脾臓合併切除を施行します。この場合は再建がありません。それでも膵を切った断面からの膵液による合併症はあり得ますが、基本的には当院では腹腔鏡で行っています。特にIPMN、MCNなど、膵管癌に比べると悪性度の低い腫瘍に対してはほぼ全例に腹腔鏡で行い、かつ脾臓も切除せずに残す手術を積極的に行っております。
3) 化学療法、放射線療法
画像評価により、高度なリンパ節転移や、遠隔転移、腹膜播種、切除不可能な多臓器浸潤を認めた場合、いわゆる切除不能膵がんに分類される膵がんは手術ですべてのがん細胞を取り除くことは不可能です。そのような場合はがんを全身病と判断し、抗がん剤を第一選択の治療とします。最近では抗がん剤治療を先行して行うことにより、がんを小さくし、どこかに潜んでいたかもしれないがん細胞を攻撃しきれたと判断できた例に限って、手術療法を追加する(コンバージョン手術と呼ばれます)ことで根治にもっていく可能性も出てきております。
当院では放射線科とも協力し、症例によっては放射線療法も積極的に行っております。
5.当院における治療実績(2020年)
2020年の手術症例数は表の通りです。特に難易度の高い膵頭十二指腸切除術は、重篤な合併症、ときには術後在院死亡の原因となる術式です。本邦の膵癌治療ガイドラインによると、膵がん外科治療は「専門の外科医がおり周術期管理に優れた施設」で受けることが推奨されています。そして、膵頭十二指腸切除術を年間20例以上施行している施設をhigh volume center(年間の手術症例数が多い病院)とし、過去の文献によると、high volume centerで手術を行った場合は治療成績が良好で術後合併症も明らかに少ないと報告されております。症例の多い施設では合併症発生の頻度も低く,合併症が発生した際にも適切な対応をとりやすいからです。
| 術式 | 症例数 |
|---|---|
| 膵頭十二指腸切除術 | 41 |
| (腹腔鏡下手術) | 16 |
| 膵体尾部切除術 | 32 |
| (腹腔鏡下手術) | 26 |
| (腹腔動脈幹合併膵体尾部切除術) | 3 |
| 膵全摘術 | 1 |
| 膵局所切除術 | 1 |
| 合計 | 75 |
| ※膵がんに対する膵頭十二指腸切除術は30例 | |
表 2020年 手術数







